导读
目前,在我国医疗卫生界和各级卫计委的重点工作,莫过于“胸痛中心”的建设。苏州市卫计委在2016年3月推出“健康市民531”行动计划。计划市级胸痛中心、卒中中心、创伤救治中心、危急孕产妇救治中心、危重新生儿救治中心全部建立并运行;到2020年,苏州市将形成“社区筛查预防——智慧急救——多中心协同救治”的分级防治体系,真正做到“急病要急,慢病要准”,有效降低相关疾病患者的伤残率和死亡率。而以“胸痛中心”为代表的五大中心,旨在增强急病救治能力,实现院前急救和院内抢救“无缝对接”,做到“病人未到,信息先到”、“导管室24小时待机”、“手术医生等病人”,大幅缩短心肌缺血时间和提高再灌注比例,而区域协同是其理论基础。本文就本院“胸痛中心”建设运行一年来的显著成效和相关问题做一简单要的探讨。
“胸痛中心”建设的背景
1.1国际背景
胸痛中心的理念起源于美国,世界上第一家胸痛中心于1981年在美国巴尔地摩建立,迄今仅美国即逾5000余家,并纳入医保支付范围。提高胸痛病人的诊治效率是胸痛中心运作的直接目标,作为急性心肌梗死再灌注治疗最重要、最基础的D-TO-B时间(即病人进入医院大门至急诊介入手术球囊扩张开通血管的时间,简称门-球时间),体系标准是小于90分钟。2000年美国D-TO-B小于90分钟达标率仅35%,2005年平均D-TO-B为95分钟,2010年平均D-TO-B达65分钟。德国2012年平均D-TO-B达31分钟,领先于世界。
1.2国内现状
我国自2012年开始启动“胸痛中心”建设。2015年在国家卫计委指导下,中华医学会心血管病分会负责了中国胸痛中心的认证工作,成立了中国胸痛中心认证工作专家委员会,先后发布了《中国胸痛中心认证标准(第五版)》和《中国基层胸痛中心认证标准(第一版)》,并建立胸痛中心总部以及四个区域认证中心。截止2017年3月已通过认证医院共计11批次181家(标准版+基层版)。本院作为2017年第3批次国家级标准版申报单位,于5月通过专家现场评审。目前全国启动建设的医院已达1360家。
目前标准版即国家级“胸痛中心”认证的核心标准是:
1、区域医疗中心、具备冠心病介入资质;
2、冠心病介入治疗(PCI)例数大于200例/年、急诊冠脉介入(PPCI)大于50例;
3、D-TO-B时间小于90分钟。
作为地市级以上特别是一、二线城市医疗中心的三甲医院基本均具备这样的条件,而作为县域医疗中心的县区级医院在“胸痛中心”建设前后则有显著的差异。在经济发展,社会阶层分化,冠心病发病率逐年显著性增高的背景下,如何最大限度地缩短心肌总缺血时间,提高再灌注比例,对降低伤残率和死亡率具有极大的重要意义。
苏州市吴江区第一人民医院胸痛中心建设一周年
2.1建设进程
2016年6月吴江一院成立胸痛中心,以副院长为主任委员,医务处主任担任行政总监,心内科主任担任医疗总监。今年3月,吴江一院胸痛中心通过中国胸痛中心认证(标准版)初审,5月,接受了中国胸痛中心专家组现场评审;7月底进入中国胸痛中心总部投票认证阶段。
胸痛中心成立后,与苏州市院前急救120签署联合救治协议、建立胸痛院前救治平台;与八家基层医院(包括社区卫生服务站)及医联体医院(区第五人民医院)确立合作,确立急救功能分区,实现120院前急救和医院院内抢救并实施心脏急诊介入手术的无缝对接,做到“患者未到,信息先到”、“手术医生等病人”。我们专门建立了“吴江胸痛中心心电远程会诊微信群”,基层医院和救护车检查的心电图可以第一时间发在群里,胸痛中心的专业医生将在一分钟内给出明确诊断答复并指导治疗处理、一键启动导管室,手术医生进入导管室等候病人。
我们可以通过以下这组数字对胸痛中心有一个直观的了解。在人员配备上,胸痛中心冠脉诊疗专业团队拥有介入资质医师4人,导管室专职护士3名,获得DSA上岗证人员2名;在救治流程上,做到10分钟出心电图报告、20分钟出肌钙蛋白报告,救护车绕行CCU、急诊科直达导管手术室。4个24小时:24小时胸痛急诊值班、24小时绿色通道开放、24小时DSA值班、24小时冠脉介入小组值班。
2.2两天收治五位急性胸痛病人
就在前不久,胸痛中心在两天时间内收治了5位急性胸痛患者。其中一位是从区五院转诊的心肌梗死病人,该病人持续胸痛一个小时,五院的医生很快在胸痛微信群里发布心电图等相关信息,胸痛中心的心内科专家及时确认诊断是急性心肌梗死,即刻远程指导口服“一包药”(该一包药有本院免费分发至各个协作基层医院),实时跟踪病人病情并指导治疗措施,病人以最快的时间绕行急诊室直接进入导管室,省去很多环节,原本一套流程下来需要100分钟以上,最终D-TO-B时间22分钟,F-TO-B时间(首次医疗接触时间到球囊开通时间)47分钟,使患者的救治效率明显提高。
2.3持续改进和成效
胸痛中心建设启动后不断总结,持续改进。重点在以下六个方面:
时钟统一:重点环节急诊科、导管室、CCU病房,设置时间统一接收器。
分诊流程:胸痛病人优先,先抢救后付费。
一键启动导管室:由科主任启动改为CCU值班医师启动,以保证及时性。
胸痛中心标识:全院各处设置“胸痛中心”醒目标识。
术前谈话前移:由介入医师谈话改为120随车医师、急诊科医师谈话或社区医师首诊时谈话,显著缩短了家属接受手术时间和知情同意时间。
一包药:急性心肌梗死初始治疗的“一包药”(小包装含拜阿司匹林3片、倍林达2片、可定1片),由以前的CCU发放给病人,改为120随车医师或社区医师发给病人口服,以此病人得到更早的治疗。
县域“胸痛中心”更显价值
胸痛中心建设最基本的目的是急性心肌梗死(STEMI)的救治。然而,中国PEACE急性心肌梗死回顾性研究都显示,与2001年相比,2006年和2011年的急性心肌梗死院内病死率并无显著改善。这固然与近年来冠心病发病率呈爆发式增长,且危重症患者比例显著增加有关,但另一个不容忽视的原因还是救治体系不能完全到位。
院内死亡率未明显改善的根源是心肌总缺血时间还未得到显著缩短,D-TO-B时间较胸痛中心建设前有明显缩短,甚至接近美国2010年的水平(平均D-TO-B时间65分钟),但距离世界先进水平的德国(平均D-TO-B时间31分钟)仍有相当的距离。分析原因,主要有以下几个方面:
(1)患者延误:家属不在现场或无能力决定手术。
(2)转运延误。
(3)胸痛中心与网络医院缺乏有效协作。
(4)医保因素限制。
(5)院内延误。
我院通过胸痛中心网络体系的建设,以公众教育以及全院培训、院内绿色通道和“胸痛中心微信群”等措施,做到信息先于病人抵达胸痛中心,通过知情同意前移、术前快速准备、导管室一键启动等努力,使得D-TO-B时间由建设前的一百多分钟缩短到目前的七十分钟左右,部分120救护车转运病人在抵达胸痛中心前即同意手术而绕行急诊科直达导管手术室,使得D-TO-B时间显著缩短为半小时以内甚至十多分钟,使抢救成功率大为提高。苏州市吴江区(原县级吴江市)覆盖160万常住人口(本地户籍80万,外来户籍人口80万)。地处县域最东南端,与上海市接壤的芦墟镇(汾湖开发区)以及当地医院(吴江区第五人民医院)距离吴江一院胸痛中心的转运车程在半小时以内,而距离苏州大学附一院(三甲医院)则所需的车程时间要一小时以上(加上市区交通因素,时间则更长)。由此可见,建设县域“胸痛中心”更显价值,将比城市中心区域胸痛中心更能缩短总缺血时间,将更能有效地降低致残率和死亡率。
分级诊疗和基层医院的定位问题如何落实
分级诊疗未能落实:医保病人在基层医院、社区卫生服务站就诊与到三级医院甚至市外、省外的医院医保报销比例无显著差异,甚至自费部分还有额外的大比率补偿报销,客观上鼓励了资源外流,大量本地县域医院能解决的常见疾病推至三甲医院。实质上“就医的无序化”无形之中演变成了表面上的“看病难”,而大城市的医学中心收费是显著高于本地的县级医院,再加上部分高端新特药物价格高昂,就无形演变成了“看病贵”。媒体又放大了这个表面现象。
乡镇卫生院改革方向有误:以前吴江县域内的中心卫生院大多常规开展上腹部手术,例如胆囊切除、胃大部切除术以及甲状腺手术、剖宫产手术等二级医院级别的手术,也大多能有收支结余,不需政府财政补贴,职工收入和福利也较高,而改革后一刀切地取消了中心卫生院的手术室,所有手术取消,病人全部被赶至县级、三乙医院和市级三甲医院,药品只保留基药,而次新的常见专科药物,特别是高血压、冠心病等慢病的长期治疗药物不再被采购,医生的主要工作变成了做体检和守着电脑做报表,所谓的健康档案、慢病管理。吴江区一院作为三级乙等医院,专科病人比如心肌梗死急性期经介入手术后病情进入慢性稳定期,本可转回基层社区服务站进行康复治疗和长期慢病管理,但因卫生站无相关药物,患者又不得不回到吴江一院挤占专科挂号。
医保限制:即使现在卫生行政部分放开政策,一、二级医院药物目录放开,可采购三级医院药品目录的专科药品,但医保政策采用包干制,每年医保结算固定额度,导致卫生院不敢采购这些中高价的专科药品,否则就倒贴成本。而大量外流到吴江区域以外的医院甚至上海的大牌医院消耗了太多的吴江医保基金,而区域内的医疗机构所占额度日益缩水,反过来促使本区域内的部分医疗机构不愿接收危重病人,导致病人进一步外流。基层医院和社区服务站的专科水平不足:二级医院普遍缺乏专科医师队伍,或有专科但偏弱。而原来的乡镇卫生院现在都转换职能称为“社区卫生服务站”,取消了手术室和产房,专业职称也不分内外妇儿,统称为“社区医师”,普遍缺乏专业的心电图和超声科医师,仅靠短期进修学习仍无法胜任。
打造“看病不难也不贵”新局面
4.1典型案例一:
患者张某,男,61岁,吴江本地人,2017年6月18日晚在家中突发胸痛,30分钟后到达吴江区五院急诊科,五分钟内完成询问病史和心电图检查,经胸痛中心微信群吴江一院CCU值班医师会诊明确为急性心肌梗死,即刻给患者服用“一包药”,救护车载着患者离开五院时,吴江一院导管室已启动,介入手术医师在患者抵达前已经到达导管室做好手术准备,救护车行驶25分钟,病人到达吴江一院大门到手术开始只花了10分钟,手术开始12分钟后球囊开通了完全闭塞的右侧冠脉,即门球时间(D-TO-B)是22分钟,病人离开基层医院47分钟即完成血管开通,从发病开始总缺血时间只有77分钟,两大指标均达到世界先进水平。该患者于6月29日出院,住院11天总费用50227.34元,使用进口支架,本地农保患者自费负担15826.77元,而吴江市区商品房均价12000元/平米以上,新开盘的楼盘均价16000元/平米以上。急性心肌梗死这样一个危及生命的大病,发病半小时即到达镇医院,1小时内完成转院、急诊手术,安全入住标准的CCU监护病房,后康复出院,这样的患者只是个当地普通的农村居民,自费负担一个平方米房价的费用,是否可以评价为“看病不难也不贵”?
4.2典型案例二:
患者董某某,男,33岁,山东省菏泽人,2017年6月29日因突发胸痛而至区五院急诊科,同样在五院完成心电图等处置,诊断急性心梗,服用“一包药”即转吴江一院胸痛中心,绕行急诊直达导管室,抵达导管室后18分钟球囊开通前降支,D-TO-B时间20分钟。患者为外地农保,手术时未交费,手术开通血管植入支架后家属才开始办理入院手续,缴费2000元,术毕安全转入CCU病房。医院真正做到了“先抢救后缴费”,患者整个急诊介入手术材料费用包括国产“生物降解药物涂层冠脉支架”人民币8398元,另外包括一系列导管、导丝、球囊、压力泵等一次性耗材8771元,耗材总计为17169元,介入手术费共6000元,住院监护、检查、化验、药品、耗材、手术总计住院费用39282元,患者回当地农保可以报销一部分费用,自费负担在20000元左右,工作数月即可解决。
从上述二个案例可以说明,在政府大力支持下,合力建设县域胸痛中心,可以做到经济、高效,实现政府满意、群众满意。
展望未来,吴江区一院胸痛中心将建立一种新型的“县域急救中心”模式,为全区胸痛患者提供更及时、更高效的服务;继续与周边医院紧密联手,共同打造四张“巨网”,即院前急救网、院内胸痛网、医联体网以及区域协同网,采用现代化手段将四张网连为一体,形成网络化、区域化的服务中心,更快更好地抢救急性胸痛患者,真正落实分级诊疗政策,完善专病联盟,提高医疗资源使用效率,打造“看病不难也不贵”的新局面,更好为人民群众服务。
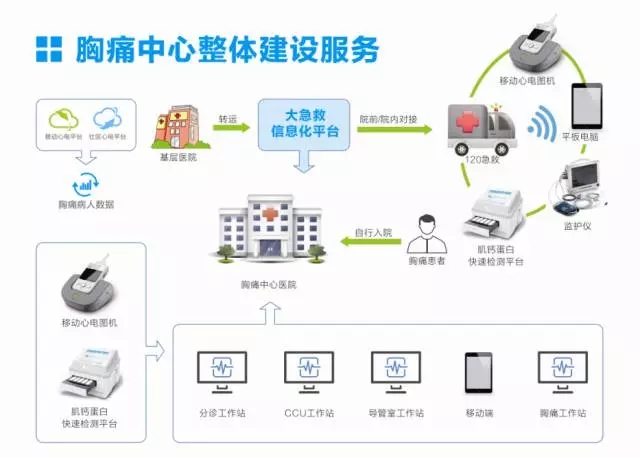
明德生物胸痛中心整体建设服务
明德生物提供个性化服务方案,助力胸痛中心建设和认证
明德生物胸痛中心建设项目以创新性手持式12导联心电图机、高通量心脏标志物快速检测平台、信息化软件平台、胸痛中心数据库、时间自动采集系统等产品为依托,为医疗机构提供胸痛中心产品配置到软硬件整体解决方案的多层次个性化服务。项目联系电话:400-880-2480